Der Leistenbruch ist ein Weichteilbruch, der in den Leisten auftritt. In diesem Bereich besteht eine besondere Schwachstelle der Bauchdecken durch einen mehr oder weniger großen, muskelfreien Bereich.
Männer sind deutlich häufiger von einem Leistenbruch betroffen als Frauen, da beim Mann der Samenstrang durch den sogenannten Leistenkanal zieht und somit zusätzlich eine Schwächung des Gebietes erzeugt. Bei der Frau zieht ein kleines Gewebeband durch den Leistenkanal, das die Gebärmutter in ihrer Lage stabilisiert.
Durch die Lücke im Bereich der Leiste wölbt sich das Bauchfell aus dem Bauchinnenraum nach außen vor (Bruchsack), was zu einer tast- oder gar sichtbaren Vorwölbung im Bereich der Leiste führt. In diesen Bruchsack können Gewebeanteile des Bauchraums, z.B. Fettgewebe, Darmschlingen oder Harnblase, nach außen dringen.
Die Ursachen der Entstehung eines Leistenbruchs sind sehr unterschiedlich:
- angeborene Lücke im Leistenbereich
- erworben, durch chronisch erhöhten Bauchinnendruck, z.B. chronische Verstopfung, Prostatavergrößerung, Schwangerschaft, chronischer Husten, starkes Übergewicht etc.
- Bindegewebsschwäche
Die Symptome sind in erster Linie eine neu aufgetretene Schwellung im Bereich der Leiste, die sich teils im Liegen wieder zurückbildet. Viele Patient*innen mit einem Leistenbruch klagen über ein Druckgefühl, brennende oder ziehende Beschwerden in der Leiste oder Schmerzen bei körperlicher Anstrengung. Einige Patient*innen bemerken die neu aufgetretene Vorwölbung in der Leiste zufällig bei der Körperpflege und haben keinerlei Beschwerden.
In seltenen Fällen kann es zu einem heftigen, stechenden und andauernden Schmerz in der Leiste kommen. Ist dies mit einer prallen Vorwölbung vergesellschaftet, die sich nicht wegdrücken lässt, muss von einer Einklemmung von Gewebe in der Bruchlücke ausgegangen werden. Dies stellt eine Notfallsituation dar. Die Patientin bzw. der Patient sollte sich umgehend in die nächstgelegene Klinik zur Beurteilung begeben.
Bei der Therapie eines Leistenbruches muss zwischen Männern und Frauen unterschieden werden.
Bei Frauen besteht prinzipiell die Notwendigkeit zur operativen Versorgung, da bei Frauen der Bruch auch unterhalb des Leistenbandes hervortreten kann und dadurch das Risiko einer Einklemmung deutlich erhöht ist.
Bei Männern besteht die Notwenigkeit für eine operative Versorgung bei auftretenden Beschwerden in der Leiste in Ruhe oder unter Belastung und bei einer Größenzunahme des Leistenbruchs. Handelt es sich um einen kleinen Bruch ohne Beschwerden, so ist eine operative Therapie nicht zwingend erforderlich. Eine Beurteilung durch einen in der Hernienchirurgie erfahrenen Chirurgen oder eine in der Hernienchirurgie erfahrene Chirurgin ist jedoch sinnvoll.
Bei den Operationsmethoden unterscheidet man zwischen Verfahren mit und ohne Netzverstärkung der Leiste sowie zwischen konventionellen und minimal invasiven Operationsmethoden. Welche Operationsmethode für Sie die richtige ist, muss von klinischem Befund, der beruflichen Tätigkeit, Nebenerkrankungen, vorausgegangenen Bauchoperationen und den Lebensumständen abhängig gemacht werden und bedarf der individuellen Beratung in unserer Sprechstunde.
Die in unserer Klinik angebotenen Techniken werden Ihnen im Folgenden vorgestellt und erläutert.
Bei der konventionellen (durch einen Schnitt in der Leiste) Operation ohne Netzverstärkung nach Shouldice erfolgt ein ca. 6-7cm langer Schnitt in der Leiste. Danach wird der Bruchsack aufgesucht, der aus dem umliegenden Gewebe herauspräpariert wird. Der Bruchinhalt wird in den Bauchraum zurückverlagert. Danach wird eine dünne Gewebeschicht in der Leiste gespalten und anschließend durch Doppelung des Gewebes wieder vernäht. Hierdurch kommt es im weiteren Verlauf zu einer narbigen Stabilisierung der Leistenregion, und die zuvor erweiterte Bruchlücke wird eingeengt, so dass sich kein Gewebe aus dem Bauchraum mehr nach außen vorwölben kann.
Diese Operationsmethode kann häufig als ambulante Operation durchgeführt werden, und die Patientin bzw. der Patient kann am frühen Nachmittag nach der Operation wieder nach Hause.
Diese Operationsmethode wird überwiegend bei jugendlichen Patient*innen durchgeführt.
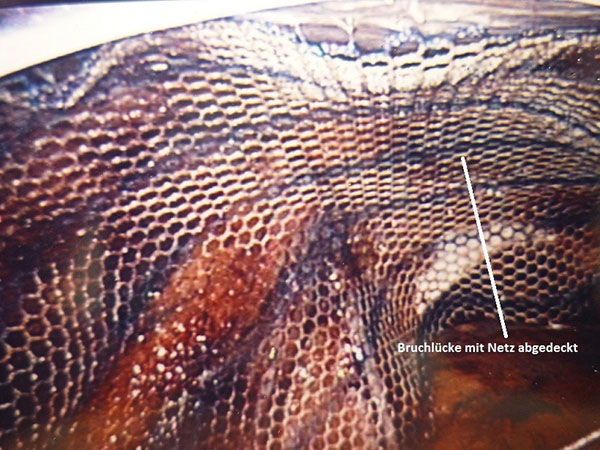
Bei der konventionellen Operation mit Netzverstärkung nach Lichtenstein erfolgt ebenfalls ein ca. 6-7cm langer Schnitt in der Leiste. Danach Freilegen des Bruchsackes und Zurückverlagerung des Bruchinhaltes in den Bauchraum. Anschließend wird die geschwächte dünne Gewebeschicht in der Leiste mit einem Kunststoffnetz abgedeckt und die Bruchlücke durch das Netz eingeengt, so dass kein Gewebe aus dem Bauchraum mehr vorfallen kann. Im Verlauf von einigen Wochen kommt es dann zum Einheilen des Netzes in das umliegende Gewebe, was zu einer Stabilisierung der Leiste führt.
Nach einer solchen Operation darf sich die Patientin bzw. der Patient normal bewegen. Duschen ist ab dem 2. Tag nach der Operation erlaubt. Baden, Schwimmen oder Saunieren ist nach komplett abgeheilter Wunde (ca. 12 Tage) möglich. Der Wundverschluss erfolgt in unserer Klinik mit einem resorbierbaren Faden, der nicht entfernt werden muss.
Eine körperliche Schonung (kein Heben schwerer Lasten > 10kg) muss für 2 bis 3 Wochen vermieden werden. In Abhängigkeit der beruflichen Tätigkeit besteht dann eine entsprechend lange Arbeitsunfähigkeit.
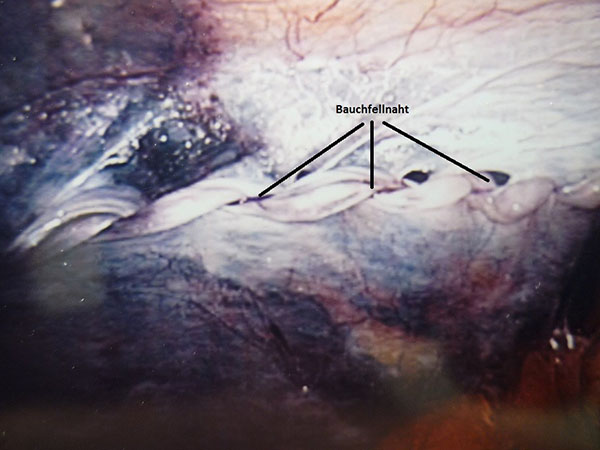
Bei der laparoskopischen Operationstechnik wird immer ein Kunststoffnetz zur Stabilisierung der Leiste eingesetzt. Die Operation erfolgt über drei kleine Schnitte von 5mm bis 10mm. Diese werden am Ende der Operation mit einer resorbierbaren Naht verschlossen und müssen somit nicht entfernt werden.
Patient*innen, die mit dieser Methode operativ versorgt werden, sind in der Regel eine Nacht in unserer Klinik und können am Tag nach der Operation nach Hause entlassen werden.
Die Mobilisation mit aufstehen und umherlaufen ist bereits am Operationstag möglich, eine zunehmende körperliche Belastung ist beschwerdeabhängig ebenfalls früh nach der Operation möglich. Die volle Belastbarkeit ist in der Regel nach einer Woche gegeben, entsprechend besteht die zu erwartende Arbeitsunfähigkeit in Abhängigkeit der Tätigkeit zwischen 1 und 2 Wochen.
Bei Beschwerden in der Leiste oder einer neu aufgetretenen Vorwölbung in der Leiste können Sie sich gerne in unserer Sprechstunde zur Beurteilung vorstellen. In Abhängigkeit der festgestellten Erkrankung werden wir dann gemeinsam mit Ihnen das weitere Vorgehen planen und Sie beraten.
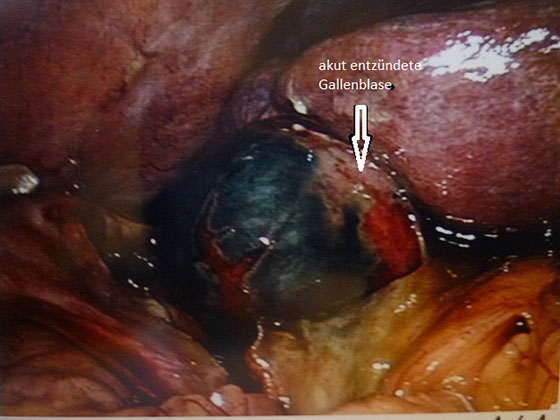
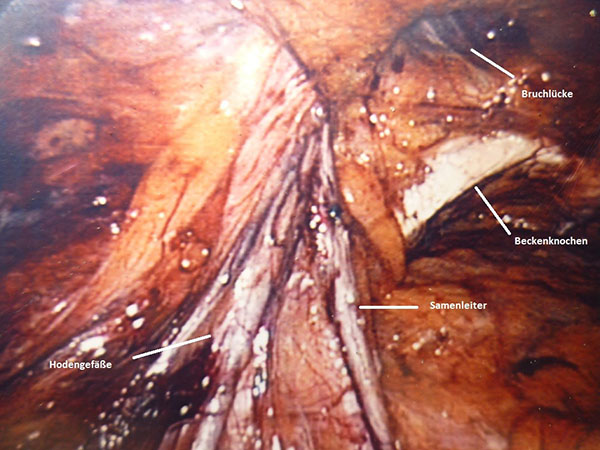
Dokumentation einer laparoskopischen Leistenhernie